- solen. sk - Diagnóstico de la osteoporosis, Zdenko Killinger et al.
- solen. sk - Osteoporosis secundaria, Soňa Tomková y Danica Telepková
- solen. sk - Osteoporosis y calidad de vida, Lucia Masaryková et al.
- solen. sk - Tratamiento farmacológico de la osteoporosis, Daniel Čierny et al.
- casopisvnitrnilekarstvi.cz - Osteoporosis en mujeres premenopáusicas, Juraj Payer et al.
- prolekare.c z - Influencia de la vitamina K en la salud musculoesquelética en mujeres posmenopáusicas, Jan Rosa y Mária Stančíková.
- nia.nih.gov - Osteoporosis
- medicalnewstoday.com - Lo que hay que saber sobre la osteoporosis, Brenda B. Spriggs
- accessmedicine.mhmedical. com - Osteopenia, Paul A. Fitzgerald
- ncbi.nlm.nih.go v - Osteopenia, Matthew Varacallo et al.
- pubmed.ncbi.nlm.nih. gov - Osteoporosis postmenopáusica: las últimas directrices, Rod Marianne Arceo-Mendoza.
- josr-online.biomedcentral.com - La prevalencia global de la osteoporosis en el mundo: una revisión sistemática exhaustiva y meta-análisis, Nader Salari et al.
- science. org - Metabolismo óseo y origen evolutivo de los osteocitos: novedosa aplicación de la tomografía FIB-SEM, Yara Haridy et al.
- ncbi.nlm.nih.gov - Comunicación osteoblasto-osteoclasto y homeostasis ósea, Jung-Min Kim et al.
- medicalnewstoday.com - ¿Contribuye la cafeína a la osteoporosis?, Jessica Caporuscio
OSTEOPOROSIS: Cuando los huesos se debilitan y el tratamiento es difícil. ¿Cuáles son las causas, los síntomas y las consecuencias + consejos para prevenirla?

La osteoporosis provoca el debilitamiento y la fragilidad de los huesos. Es una enfermedad silenciosa y de desarrollo gradual. ¿Quién corre riesgo? ¿Cuáles son los síntomas y el tratamiento?
Síntomas más comunes
- Malestar
- Dolor torácico
- Dolor articular
- Dolor en las extremidades
- Dolores nerviosos
- La joroba
- Dolor de huesos
- Rigidez muscular
- Fractura patológica
- Dolor de espalda
- Adelgazamiento óseo
- Fatiga
Características
La osteoporosis es uno de los trastornos más extendidos del sistema de sostén. Provoca el debilitamiento y la fragilidad de los huesos hasta el punto de que incluso un movimiento o esfuerzo normal puede causar una fractura.
Es una enfermedad silenciosa y progresiva que reduce considerablemente la calidad de vida.
Dado que el tratamiento de la osteoporosis es complejo, es importante prestar atención a la prevención y la detección precoz.
¿Quién corre el riesgo de padecer osteoporosis, cuáles son los síntomas y qué (no) hacer si se desarrolla la enfermedad?
Los componentes básicos del hueso son las células óseas y una sustancia intercelular: la matriz ósea.
La matriz ósea está formada por una red de colágeno, proteínas no colágenas y materia mineral representada principalmente por calcio. En menor medida, la materia mineral también está formada por fósforo y magnesio.
La osteoporosis es una enfermedad caracterizada por una pérdida significativa de matriz ósea, un aumento de la fragilidad ósea y, en consecuencia, un alto riesgo de fractura.
En 1830, el patólogo francés Jean Lobstein descubrió que todos los huesos tienen poros. También observó diferencias notables en el tamaño de estos poros, especialmente en las mujeres mayores. Llamó porosos a los huesos que tenían poros más grandes. Bautizó la enfermedad como osteoporosis (osteo = hueso, porosis = poroso).
¿Afecta realmente sólo a las mujeres?
No.
Aunque la osteoporosis es ligeramente más común en las mujeres, los hombres no son una excepción.
Se puede hacer una distinción en función de la causa de la osteoporosis:
- Osteoporosis primaria
- osteoporosis secundaria
1. Osteoporosis primaria
La osteoporosis primaria es mucho más frecuente que la secundaria y se asocia a cambios en el metabolismo óseo debidos al envejecimiento natural del organismo.
Estamos familiarizados con la osteoporosis primaria:
- la denominada posmenopáusica, que sólo se da en mujeres después de la menopausia
- la senil, que también puede afectar a los hombres, sobre todo a partir de los 70 años.
Las personas de baja estatura y delgadas corren un mayor riesgo de desarrollar osteoporosis porque, de forma natural, tienen menos masa ósea. La pérdida de masa ósea puede producirse más rápidamente como consecuencia del envejecimiento.
2. Osteoporosis secundaria
La osteoporosis secundaria no está relacionada con el envejecimiento natural y, por lo tanto, puede aparecer en personas jóvenes independientemente de su sexo.
Está causada por diversos factores que afectan indirectamente (secundariamente) al metabolismo óseo.
En la siguiente tabla se enumeran los principales factores que influyen en el desarrollo de la osteoporosis secundaria
| Factores genéticos | Mutaciones en los genes del colágeno, la vitamina D, los receptores de estrógenos, etc. |
| Factores ambientales | Radiación ionizante, influencias ambientales |
| Uso prolongado de determinados tipos de fármacos | Corticosteroides, antiácidos (inhibidores de la bomba de protones), citostáticos, heparina, altas dosis de hormonas tiroideas, metotrexato, acetato de medroxiprogesterona, tiazolidinedionas, litio, inhibidores selectivos de la recaptación de serotonina (ISRS), antiepilépticos, etc. |
| Enfermedades crónicas | Hipogonadismo, hiperparatiroidismo, hipertiroidismo, diabetes mellitus de tipo I y II, hipercorticalismo, acromegalia, hemocromatosis, enfermedades reumáticas, nefropatía, homocistinuria, enfermedades intestinales crónicas (colitis ulcerosa, enfermedad de Crohn, celiaquía, intolerancia a la lactosa), trastornos hematopoyéticos, fibrosis quística, cirrosis hepática, enfermedad renal crónica, cáncer, etc. |
| Sobrecarga prolongada del organismo | Deportes de alto rendimiento, estrés excesivo |
| Estilo de vida, deficiencias nutricionales | Alcohol, nicotina, consumo excesivo de cafeína, dieta de mala calidad, trastornos alimentarios, sedentarismo |
Un tipo de osteoporosis menos frecuente es la osteoporosis juvenil, que se da en niños y adolescentes sin un factor causal conocido. En adultos jóvenes, la denominada osteoporosis idiopática es poco frecuente, y también se desconoce el factor causal.
Causas
¿Qué es el metabolismo óseo?
Además del movimiento, los huesos desempeñan otras muchas funciones importantes en nuestro organismo: proporcionan soporte mecánico al cuerpo, protegen los órganos vitales y actúan como depósito de calcio y fosfato.
Para que los huesos puedan desempeñar estas funciones a lo largo de nuestra vida, deben ser capaces de adaptarse a los cambios de carga mecánica y mantener su integridad y resistencia.
La constante actividad metabólica de las células óseas cumple este propósito:
- Osteoblastos - Su función principal es la formación y mineralización del hueso.
- Osteoclastos - Su función principal es la destrucción del hueso mediante enzimas proteolíticas.
El metabolismo óseo es el proceso de remodelación en el que la parte vieja o dañada del hueso se elimina y se sustituye por hueso nuevo.
Todo el ciclo de remodelación ósea es estimulado principalmente por la actividad física.
Dura aproximadamente 4 meses y consta de 4 fases:
- Fase de activación - Los osteoclastos inmaduros acuden a la superficie del hueso dañado.
- Fase de destrucción - Los osteoclastos maduros destruyen (reabsorben) el hueso dañado.
- Fase de reversión - Los osteoclastos mueren, los osteoblastos inmaduros se desplazan para reemplazar el hueso dañado
- Fase de formación de hueso nuevo - Los osteoblastos maduros producen hueso nuevo, y los osteoblastos se mineralizan gradualmente y se transforman en nuevas células óseas, que se transforman gradualmente en células óseas.
Para que el proceso de remodelación ósea funcione correctamente, la formación de hueso mediada por osteoblastos debe estar en equilibrio con la destrucción ósea mediada por osteoclastos.
Este equilibrio está estrictamente regulado por
- la hormona paratiroidea
- calcitonina
- calcitriol
- estrógenos
- hormona del crecimiento
- insulina
- glucocorticoides
- hormonas tiroideas
- citoquinas inflamatorias
- niveles de calcio
- niveles de vitamina K2
- niveles de fósforo
Se produce un desequilibrio en el metabolismo óseo cuando alguno de estos reguladores es deficitario o excesivo por diversas razones.
La tabla muestra la influencia de los reguladores básicos del metabolismo óseo en la actividad de las células óseas
| Regulador | Actividad de los osteoclastos | Actividad de los osteoblastos |
Hormona paratiroidea
| ↑ | ↓ |
Calcitriol (1,25-dihidroxicolecalciferol)
| ↑ | ↓ |
Calcitonina
| ↓ | ningún efecto |
Tironinas (hormona tirotrópica, tiroxina y triyodotironina)
| ↑ | ↓ |
Estrógenos (estradiol, estrona y estriol)
| ↓ | ↑ |
Hormona del crecimiento (somatotropina)
| sin influencia | ↑ |
Insulina
| sin efecto | ↑ |
Glucocorticoides (cortisol, cortisona)
| ↑ | ↓ |
Citocinas inflamatorias (IL-1, IL-2, IL-6, IL-12, TNF-αy otras).
| ↑ | ↓ |
Cómo se relacionan el calcio, la vitamina D y la vitamina K2?
Los huesos son la mayor reserva de calcio del organismo, que se encuentra en ellos en forma de hidroxiapatita, hidrogenofosfato cálcico y carbonato cálcico.
Para que el calcio de la dieta llegue a los huesos, es necesaria la presencia de:
- la forma activa de la vitamina D (calcitriol)
- vitamina K2
- osteocalcina
- los demás reguladores del metabolismo óseo mencionados anteriormente, en particular la hormona paratiroidea y la calcitonina.
El calcitriol se forma en los riñones a partir de la vitamina D3 (colecalciferol) por acción de la hormona paratiroidea.
El calcitriol desempeña varias funciones indispensables en el organismo, una de las cuales es aumentar la absorción de calcio en los intestinos y reducir su excreción por la orina.
Tras la absorción del calcio por las células intestinales (enterocitos), entra en juego el papel de la vitamina K2.
La vitamina K2 forma parte de una enzima de nuestro organismo denominada gammaglutamil carboxilasa, que permite garantizar la activación de la osteocalcina mediante un proceso denominado carboxilación.
Esta osteocalcina carboxilada trabaja entonces con la calcitonina para ayudar a acumular calcio directamente en los huesos.
Esto significa que el calcio ingerido por el organismo no se depositará donde no debe (por ejemplo, en las paredes de los vasos sanguíneos), sino que se utilizará de la forma más eficaz posible para formar masa ósea.
La osteocalcina es una proteína producida por los osteoblastos maduros, que forma parte de la matriz ósea. La formación de osteocalcina se ve favorecida por el calcitriol. Según descubrimientos recientes, la vitamina A también favorece la formación de osteocalcina.
Para más información sobre la vitamina A y su efecto en los huesos, véase aquí: VITAMINA A para una buena vista ¿Dónde se necesita?
Síntomas
¿Duele la osteoporosis?
Al principio, no.
En las fases iniciales de la enfermedad no aparecen síntomas.
Más adelante, pueden aparecer dolores de espalda inespecíficos, que empeoran con el movimiento, por ejemplo, dolor de espalda al cambiar la posición del cuerpo de tumbado a sentado.
También puede haber dolor óseo que no tenga una causa evidente, por ejemplo, que no esté relacionado con una lesión ósea previa.
Muy a menudo, el primer signo de osteoporosis es una fractura cuando la enfermedad ya está plenamente desarrollada.
Las fracturas de huesos afectados por la osteoporosis se producen incluso con muy poca presión y en situaciones en las que un hueso sano no se rompería.
Los focos de fractura más frecuentes son el antebrazo, las vértebras y el fémur.
Otros síntomas de la osteoporosis que ya se han desarrollado son
- pérdida de altura corporal
- postura encorvada
- debilidad física general
Diagnósticos
- examen visual, durante el cual se evalúan los parámetros físicos del paciente
- medición de la densidad mineral ósea - densitometría
- análisis de sangre en laboratorio
- examen radiológico convencional (por ejemplo, radiografías de las vértebras)
¿Qué es la densitometría?
La densitometría es una prueba indolora que determina la densidad mineral ósea, denominada densidad mineral ósea (DMO).
Se realiza en un ambulatorio de radiología. Actualmente, cualquier médico puede enviar una remisión para esta prueba.
Debe cumplir al menos uno de los criterios de indicación, que incluyen:
- carencia prolongada de estrógenos
- tratamiento prolongado con corticosteroides, anticoagulantes, antiepilépticos, inmunosupresores, citostáticos, hormonas tiroideas u otros fármacos que afecten al metabolismo óseo
- IMC < 19
- Mujeres mayores de 65 años y hombres mayores de 70 años
- antecedentes parentales de fractura del cuello femoral
- presencia de otras enfermedades crónicas que afecten al desarrollo de osteoporosis
- sospecha de osteoporosis a partir de radiografías vertebrales
- fracturas debidas a traumatismos inadecuados y otros síntomas característicos de la osteoporosis
El principio de la densitometría es la medición de la absorción de rayos X por el tejido óseo.
El resultado es un valor de densidad ósea expresado en gramos de materia mineral por cm2 de hueso (g/cm2). Mediante la densitometría, el médico determina la cantidad de calcio presente en un hueso concreto.
En la densitometría, sólo se irradian con rayos X los huesos que tienen más probabilidades de fracturarse. El método más utilizado en densitometría es la absorciometría de rayos X de doble energía (DXA).
La visión más precisa de la densidad ósea la proporciona la densitometría central, que examina la columna femoral y la parte superior del fémur (fémur proximal).
Resultados de la densitometría: ¿cómo entenderlos?
El valor de densidad ósea obtenido en el examen densitométrico debe convertirse en una puntuación T o Z antes de poder realizar un diagnóstico.
La puntuación T representa la diferencia entre el valor de densidad ósea del paciente y el valor medio de densidad ósea medido en individuos jóvenes sanos del mismo sexo.
La tabla muestra el grado de osteoporosis definido por la puntuación T.
| Grado de osteoporosis | Puntuación T |
| 1. Osteoporosis incipiente (osteopenia) | -1 a -2,5 DE |
| 2. Osteoporosis | inferior a -2,5 DE |
| 3. Osteoporosis manifiesta | inferior a -2,5 DE + al menos 1 fractura inadecuada |
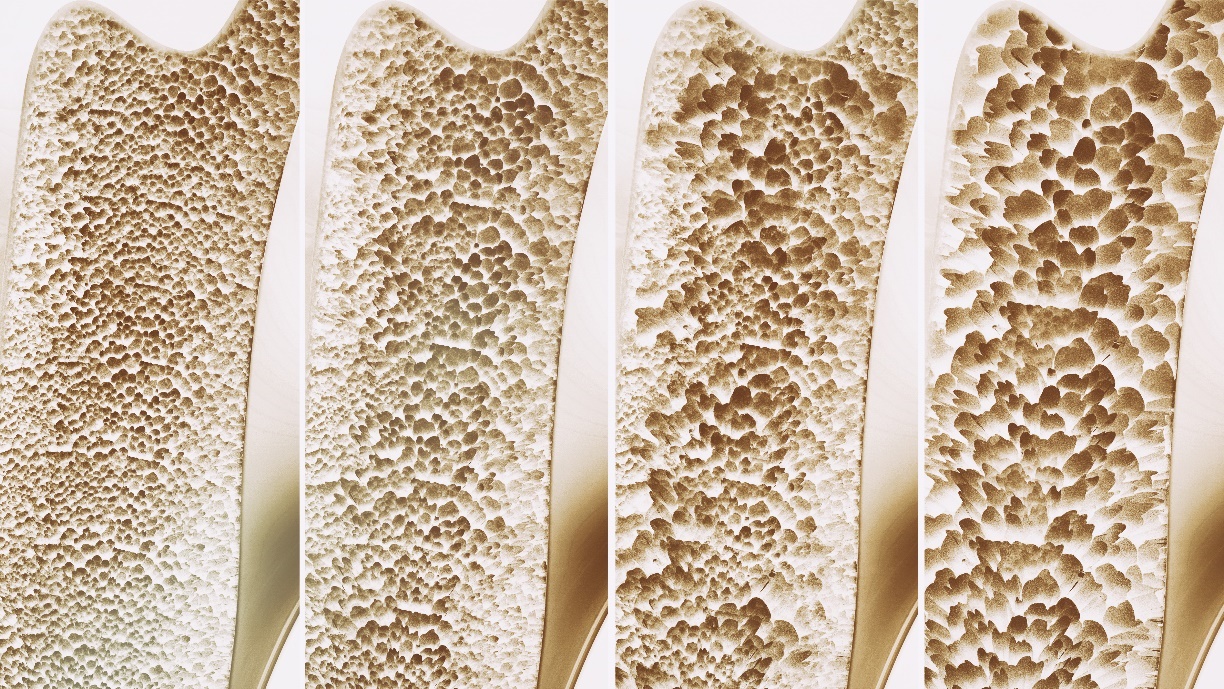
Si la puntuación T disminuye incluso en 1 unidad, el riesgo de fractura aumenta hasta el doble.
La puntuación T se determina en todos los pacientes con sospecha de osteoporosis primaria, es decir, en personas mayores de 65 años y en mujeres posmenopáusicas independientemente de su edad.
La puntuación Z es una comparación entre la puntuación T del paciente y la puntuación T media de personas sanas del mismo sexo y edad.
Una puntuación Z inferior a -2 se considera una señal de advertencia de densidad ósea reducida.
La puntuación Z se determina especialmente en niños y pacientes jóvenes con sospecha de osteoporosis secundaria.
Si se produce osteopenia...
Una puntuación T entre -1 y -2,5 o una puntuación Z inferior a -2 representa una densidad ósea reducida y se denomina osteopenia.
La osteopenia aún no provoca fracturas inadecuadas ni otros problemas que se producen en la osteoporosis completa. Por lo tanto, la osteopenia se considera un precursor de la osteoporosis o una osteoporosis incipiente que aún no presenta síntomas.
Si le han diagnosticado osteopenia, deberá someterse a revisiones densitométricas periódicas. Al mismo tiempo, deberá tomar las medidas preventivas adecuadas. La prevención puede evitar a menudo que la osteopenia evolucione a osteoporosis.
Puntuación ósea trabecular (TBS)
El método DXA utilizado en el examen densitométrico también puede utilizarse para calcular la denominada puntuación ósea trabecular, que evalúa la calidad de la masa ósea independientemente de la densidad ósea.
Se centra en la microarquitectura del hueso, es decir, en la distribución de los minerales en secciones específicas del hueso, con mayor frecuencia en la columna lumbar.
En función del valor de TBS, puede determinarse el riesgo de fractura. Un valor de TBS inferior a 1,32 define una calidad ósea reducida y un deterioro de la microarquitectura ósea.
Calculadora de riesgo de fractura FRAX
FRAX (Fracture Risk Assessment Tool) es una calculadora informatizada desarrollada por la OMS que evalúa el riesgo de fractura a 10 años en un paciente con sospecha de osteoporosis.
Se trata de un cuestionario en el que el paciente responde a 11 preguntas básicas de diagnóstico sobre los factores de riesgo de la osteoporosis y, si el paciente tiene resultados densitométricos, a 12 preguntas.
El paciente puede rellenar este cuestionario de forma gratuita a través de la página web sheffield.ac.uk. No obstante, corresponde al médico interpretar los resultados.
Análisis de sangre en laboratorio
La osteoporosis se caracteriza por la pérdida de matriz ósea causada por un desequilibrio en el metabolismo óseo, por lo que es posible evaluar diversos parámetros bioquímicos en la sangre para reflejar cualquier cambio en la actividad metabólica de las células óseas.
Los análisis de sangre también pueden ayudar a excluir otras enfermedades que podrían ser responsables del desarrollo de osteoporosis secundaria.
En el momento del diagnóstico, los marcadores enumerados en la tabla siguiente son los principales que deben determinarse en un paciente con sospecha de osteoporosis. Los valores de referencia indicados corresponden a personas mayores de 50 años.
Marcadores de la tabla
| Marcador | Abreviatura | Material de muestra | Valores de referencia |
| Recuento sanguíneo | KO | sangre entera | Varios |
| Glucosa | GLU | sangre total | 3,3-5,5 mmol/l |
| Creatinina | KREA | Suero | Hombres: 60-100 µmol/l Mujeres: 50-90 µmol/l |
| Albúmina | ALB | Suero, plasma | 36-45 g/l |
| Fosfatasa alcalina | ALP | Suero, plasma | Hombres: 0,88-2,13 μkat/l Mujeres: 0,88-2,35 μkat/l |
| Alanina aminotransferasa | ALT | suero, plasma | Hombres: 0,23-0,68 Mujeres: 0,12-0,52 |
| Gammaglutamiltransferasa | GMT, GGT | Suero, plasma | Hombres: 0,25-1,90 μkat/l Mujeres: 0,18-1,28 μkat/l |
| Proteína C reactiva | PCR | Suero, plasma | < 5 mg/l |
| Factor reumatoide | FR | suero, plasma | < 30 kIU/ml |
| Antistreptolisina O | ASLO | suero | < 200 UI/ml |
| Tasa de filtración glomerular | GF | Suero | > 1,5 ml/s/1,73m2 |
| Electroforesis de proteínas | ELFO | suero | varios |
| Fragmento telopéptido C-terminal del colágeno 1 | CTx-1 | Suero | Hombres: 204,0-504,0 ng/l Mujeres: 330,0-782,0 ng/l |
| Osteocalcina | OC | Suero | Hombres: 14,0-46,0 µg/l Mujeres: 13,0-43,0 µg/l |
| Protopéptidos del procolágeno 1 | P1NP | Suero | 25,9-43,0 µg/l |
| Fracciones de fosfatasa alcalina ósea | bALP | Suero | Hombres: 23,0-75,0 %. Mujeres: 20,0-74,0 %. |
| Vitamina D (total) | D | Suero, plasma | 60,0-200,0 nmol/l |
| Calcio | Ca | suero | 2,15-2,51 mmol/l |
| Fósforo | P | suero, plasma | Hombres: 0,75-1,35 mmol/l Mujeres: 0,85-1,50 mmol/l |
| Hormona paratiroidea | PTH | Suero | 15,0-65,0 ng/l |
| Prolactina | PRL | Suero | Hombres: 2,1-17,7 µg/l Mujeres: 2,0-29,2 µg/l |
| Hormona tirotropa | TSH | Suero | 0,50-5,40 µUI/ml |
| Tiroxina libre | fT4 | Suero | 11,6-22,7 pmol/l |
| Estradiol (en mujeres) | E2 | Suero | Varios |
El 20 de octubre se celebra el Día Mundial de la Osteoporosis. Durante este día, muchos centros sanitarios y organizaciones ofrecen conferencias o revisiones gratuitas destinadas a la prevención y detección precoz de la osteoporosis.
Consecuencias, pronóstico
La consecuencia más grave de la osteoporosis son las fracturas dolorosas. En cuanto al pronóstico, las fracturas del cuello femoral son las más peligrosas.
Tras una fractura del cuello femoral, aproximadamente el 20% de los pacientes fallecen en el plazo de un año debido a complicaciones.
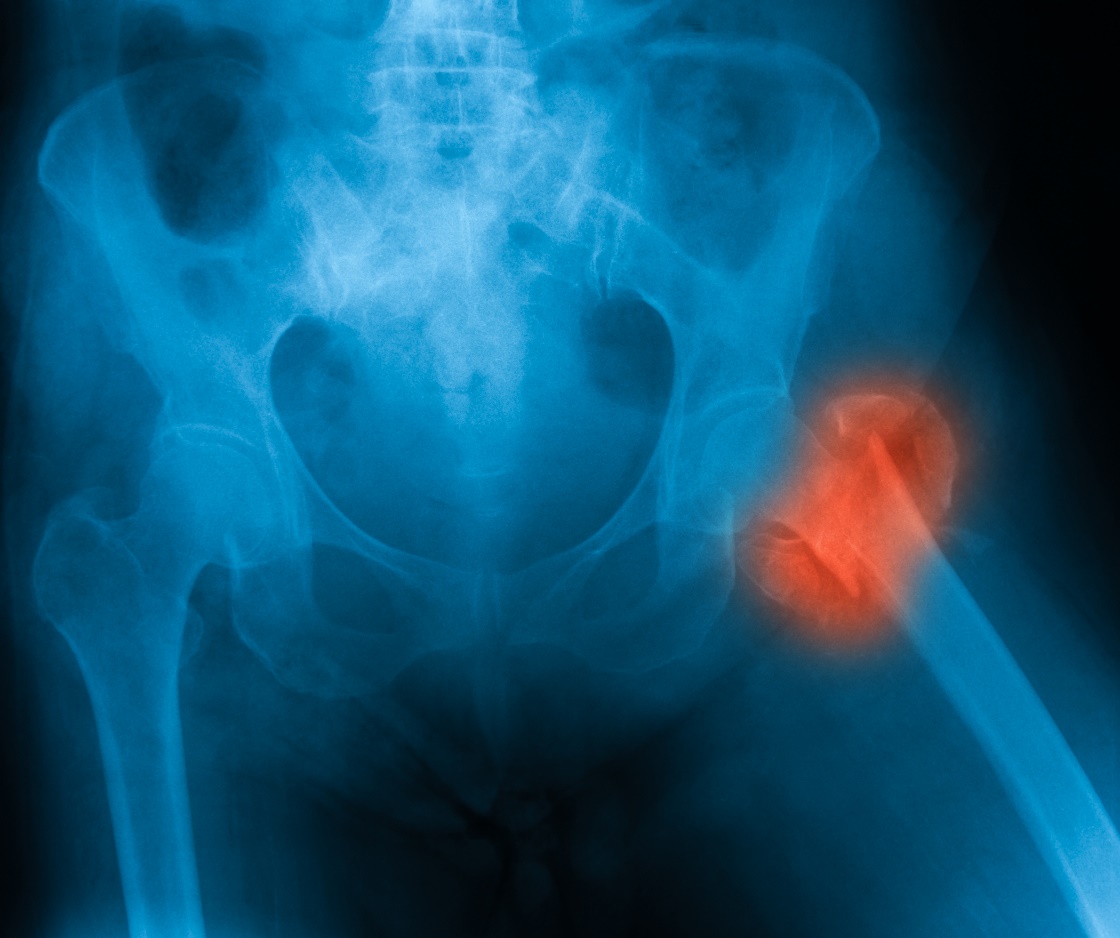
Otras consecuencias de la osteoporosis son el dolor musculoesquelético crónico y la incapacidad asociada para realizar algunas actividades normales, lo que puede provocar retraimiento social y dificultades psicológicas.
Se calcula que aproximadamente una de cada tres mujeres y uno de cada cinco hombres mayores de 50 años sufrirán una fractura como consecuencia de la osteoporosis. Debido a factores ambientales y nutricionales (por ejemplo, falta de luz solar, vitaminas, etc.), el riesgo de estas fracturas en Europa es mayor en los países escandinavos.
Prevención
Lo que comes de joven te espera de viejo...
Para cualquier enfermedad, la base de la prevención es el estilo de vida, que incluye una dieta sana y ejercicio.
En cuanto a la osteoporosis, es muy importante no descuidar la formación de masa ósea desde una edad temprana.
Durante la adolescencia, la formación de hueso nuevo supera a la destrucción ósea, lo que da lugar al crecimiento. Alrededor de los 25 años, alcanzamos lo que se conoce como pico de masa ósea, lo que significa que a esta edad nuestros huesos están en su mejor momento. Alrededor de los 35 años, la masa ósea empieza a disminuir de forma natural. El porcentaje de pérdida ósea puede variar de un individuo sano a otro, dependiendo de la genética, el estilo de vida o la calidad de la masa ósea acumulada a una edad temprana.
¿Qué es bueno para aumentar la masa ósea?
En primer lugar, una alimentación variada y de calidad que garantice una ingesta adecuada de calcio, magnesio, vitaminas del grupo B y vitamina K2 procedentes de fuentes naturales.
También es necesario asegurar una ingesta suficiente de vitamina D, que a menudo necesita ser apoyada por suplementos dietéticos adecuados. Al tomarlos, es necesario seguir las recomendaciones del médico o farmacéutico.
Lea también: Densidad ósea: ¿cuáles son los valores saludables cuando se analizan y cómo aumentarlos?
El ejercicio regular también es importante para aumentar la masa ósea. La intensidad del ejercicio debe adaptarse a la edad y a la condición física actual. En particular, los deportes de fuerza, como el entrenamiento con pesas, son los más eficaces.

¿Qué hay que tener en cuenta?
Para mantener la masa ósea en las mejores condiciones posibles, deben evitarse en particular las siguientes actividades
- el sedentarismo
- consumo excesivo de azúcar, que reduce la absorción de calcio
- consumo excesivo de proteínas animales, carnes rojas y embutidos, cuyo metabolismo aumenta la liberación de calcio de los huesos
- consumo excesivo de sal, que aumenta la excreción de calcio
- el alcohol, que reduce la absorción de calcio
- el tabaquismo, ya que la nicotina afecta negativamente a la producción de la hormona paratiroidea y al equilibrio de la actividad de las células óseas a través de diversos mecanismos
Café y osteoporosis: ¿cómo es realmente?
No sólo el café, sino también otras bebidas populares con cafeína han estado en la lista negra durante muchos años en cuanto a su impacto en la salud ósea.
El efecto adverso de la cafeína sobre el metabolismo óseo está relacionado principalmente con su efecto diurético, pero también con su efecto sobre los receptores de la vitamina D.
El aumento de la diuresis (producción de orina) tras consumir una bebida con cafeína incrementa la excreción urinaria de calcio. El efecto sobre los receptores de la vitamina D tiene a su vez un impacto negativo sobre la absorción del calcio.
Esto puede ser especialmente problemático en personas que consumen altas dosis de cafeína y que no reponen las pérdidas de calcio con la dieta, es decir, que no llevan una dieta equilibrada.
Por lo tanto, no se recomienda el consumo de dosis elevadas de cafeína para la prevención y el tratamiento de la osteoporosis.
Sin embargo, tomar café en cantidades razonables (por ejemplo, 2 tazas al día que contengan 8 g de café) no tiene un efecto significativo sobre la osteoporosis.
Cómo se trata: Osteoporosis
Tratamiento de la osteoporosis: fármacos, vitaminas y minerales ¿Qué más puede ayudar?
Mostrar másOsteoporosis es tratado por
Otros nombres
Recursos interesantes
Relacionado